1.現状認識
新型コロナウイルスが世界各国で猛威を振るっている。わが国でも公表感染者数の急増を背景として緊急事態宣言が発せられ、対人接触の8割減が求められている。
新型コロナウイルスおよびそれに対する対策の中長期的な見通しについては、これまでのところ政府や専門家会議から明確な説明は行われていない。しかし、多くの人々に新型コロナウイルスへの免疫ができていないという前提に立つと、今後の見通しは極めて悲観的なものになる。最近の研究によると、医療キャパシティの限界の中で多くの人々が免疫を獲得するためには、2年間にわたって、強力な感染防止対策と緩い対策を交互に取り続けることが必要とされる(以下では「プランA」)[1, 2]。もう1つの選択肢としては、感染による免疫の獲得すら目指さず、強力な感染防止対策をワクチンや特効薬が利用可能になるまで継続することが指摘されている(以下では「プランB」)[1, 2]。
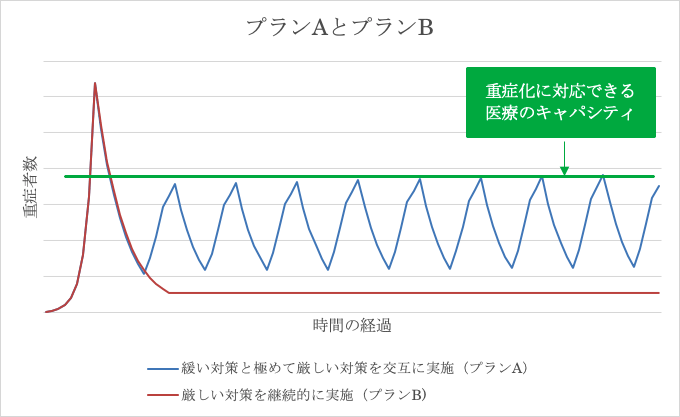
プランAやプランBに類似したものはどの国においても長期的に行われたことがない[2]。このため、これらのプランを実際に続けられるかどうかはよく分からず、経済恐慌・社会不安・暴動・自殺の増加・人々の心身の健康悪化・教育水準の低下など、さまざまな問題が発生することも懸念されている[1, 3, 4]。このような懸念の現実化により、プランAやプランBの成功によって新型コロナウイルスによる死亡率が減少しても総死亡率が増加するリスクがある。また、プランAやプランBが破綻して、インフルエンザが蔓延する秋から冬にかけて感染ピークを迎えるなどしてかえって被害が拡大することも懸念される[1, 5]。
新型コロナウイルスの特徴から得られるプランC
まだ分かっていないことも多いが、新型コロナウイルスについてすでに分かってきている特徴がある。
1つ目は人から人への感染を防ぐのが難しいと思われることである。最近の研究によると、いったん感染すると症状が発生する以前に他者に感染させることが多いことが示されている[6]。このことは症状が発生してから隔離しても十分な効果が得られないことを示唆する。プランAとプランBのいずれにしても、感染を防ぐためには症状のない人々も含めて人と人との接触を厳しく制限しないといけなくなる。
2つ目は重症化や死亡リスクが高齢者と基礎疾患を有している人々に偏っていることである。未査読ではあるものの、最近の研究によると、65歳未満の人々では、新型コロナウイルスの死亡リスクは自動車で通勤する場合の死亡リスクと変わらず、極めて低いとされている[7]。感染しても症状がない人々が多いことや子供の感染や重症化が少ないことも指摘されている[8, 9]。言い換えると、高齢者を除くと新型コロナウイルスを恐れる必要性は低い。
感染症には一般的に抗体ができて免疫が生じるという特徴がある。つまり、いったん感染するとある程度の期間は免疫ができて、再び感染することもないし、人にうつすこともないとされる。新型コロナウイルスについてこのような特徴があるかどうかは証明されていないが、新型コロナウイルスに類似するSARSでは感染によって長期的な免疫が獲得され、従来型のコロナウイルスでも1年弱の免疫はできるとされる[1]。
以上の点を踏まえるとプランCが生まれる。プランCでは高齢者は可能な限り隔離状態に置いて保護するものの、高齢者以外の社会経済活動の制限は、感染リスクの高い業態のサービス業の営業・利用自粛等に限定する形で最小限にとどめることで、高齢者以外の感染をある程度許容する。このプランCの場合、社会活動や経済活動の抑制の程度は低くなる(後述のとおり抑制の必要がある場合が出てくる)。プランCに近い方針は「緩和戦略」[2]としてイギリスがいったん採用したが、断念している。現在はプランCに近いことを行っている国はスウェーデンだけである。
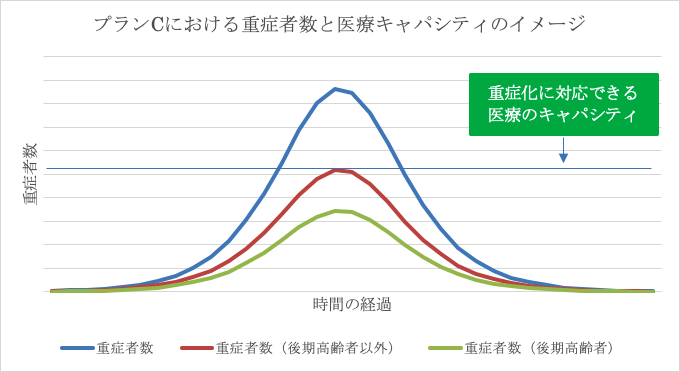
プランCの評価
プランCは社会活動や経済活動への制約を最小限にとどめられるというメリットがあるが、1つ大きな問題を抱えている。医療に強い負担がかかるリスクがあることである。感染症の発生者数のコントロールは難しく、プランCの場合には新型コロナウイルスのために提供できる医療キャパシティを一時的に重症感染者数が上回るリスクが予想される。イギリスがプランCを断念した理由はまさにここにあり、感染ピーク時の医療需要がキャパシティの8倍に達すると試算されていた[2]。
ただし、一人一人が「感染機会」を低減するように、リスクコミュニケーションの徹底で手洗い行動の徹底、発話時のマスク着用の徹底、飲食中の近接会話の自粛、屋内におけるあらゆるケースにおける換気の徹底等の「行動変容」を誘発すれば、医療崩壊リスクを低減し、消滅させることも可能となる。
しかしながら、そうした行動変容を誘発しても、医療キャパシティを重症感染者数が上回るリスクが生じ、かつ、スウェーデンが行っているプランCの実践においても、(われわれも完全な情報を得ているわけではないものの)報道によれば、集中治療室(ICU)には80歳以上は入れない、60歳から80歳でも深刻な臓器不全がある人々は入れないなどの方針が示されているようである(ただし、この年齢とは暦の年齢ではなく生物学的年齢とされる)[10]。このような事前ルールの設定が医療キャパシティを医療需要が上回った時に医療崩壊を生じさせないための歯止めになっていると考えられる。
一見、集中治療室に入れる人々の年齢制限を設けるやり方は反倫理的なように見えるが、必ずしもそうとは言えない。第一に、人工呼吸器を使うことは患者にとって相当な苦痛を伴い、通常はこの苦痛を感じさせないようにするために患者を麻酔によって眠らせることによって対応している。新型コロナウイルスの蔓延時には麻酔医や麻酔薬の確保もままならない可能性があり、延命のための痛みが生じる恐れがある。
第二に、年齢によって人工呼吸器などを使った集中治療による延命の可能性が低くなるという側面がある。新型コロナウイルスの感染患者の場合には、イギリスの報告によると、クリティカルケアを受けて死亡した割合は、16~39歳で23.3%、40~49歳で26.0%、50~59歳で41.1%、60~69歳で56.4%、70~79歳で68.7%、80歳以上で72.9%と年齢が高くなるにつれて死亡割合が高まる[11]。一般論としても、高齢者の場合には人工呼吸器による延命が若い人々に比べて難しいことがいくつかの研究で示されている[12, 13]。ICUに入ることが高齢者の寿命を延ばすかどうかについては研究ごとに結果が分かれており[14-16]、明確なエビデンスがない。ECMO(エクモ:体外式膜型人工肺)の利用については死亡リスクを約24%減らすという研究があるが[17]、平均年齢が50歳ぐらいで高齢者への適用は難しい。
第三に、特に高齢者については人工呼吸器を使って助かった場合の予後が悪く[18]、特に、人工呼吸器の使用期間が長いと、退院しても短期で死亡したり生活機能が低下したりするリスクが高い[19]。
2.高齢者トラックの設定
以上の点を踏まえると、社会生活や経済活動への影響を最小限に抑えつつ、医療にかかる負担も最小限に抑えるためには、プランCをベースにして、高齢者と非高齢者において、新型コロナウイルスへの対応方針を分けるという方針を医療現場ではなく国や地方公共団体のレベルであらかじめ決定することが考えられる。以下では高齢者トラックと非高齢者トラックに分けて説明する。高齢者と非高齢者の区分については、ここでは後期高齢者(75歳以上)か否かにした。
なお、この2トラックアプローチについては、医療需要が供給量を大幅に上回ることが危惧される事態に至り、いわゆる「医療崩壊」を避けるためのトリアージが必要となった時点から切り替える、という段取りが得策であると考えられる。
(1)高齢者トラック
後期高齢者は日常生活においては極力人と人との接触を避け、かつ、人と接触する際も、リスク回避行動を取ることが求められる。そうした行動が誘発できるよう、政府、ならびに、地域社会、家族の協力、すなわち「公助」「共助」が不可欠である。そして当然、後期高齢者一人一人の自己責任でのリスク回避行動、すなわち「自助」が求められる。
後期高齢者に新型コロナウイルスの感染が疑われるような症状が発生した場合には、自宅待機か、搬送先はホテル(またはそれに類似する病院に代用される建物)または一般病棟になる(この対応に伴う課題は後述)。症状に関わらず救急病棟やICUに行くことはない。高齢者でも健康状態の良い人と悪い人がいるが、年齢以外の要素で区分しようとすると、かえって公平性の問題が惹起されるとともに医療現場が混乱に陥ることが懸念されるため、基準は年齢のみとすることが社会政策として望ましいと考えられる。
高齢者トラックにおいては、緩和ケアの専門家や、高齢者ケアを中心とする開業医による対応が中心となる。また、スウェーデンで行われているように、航空会社の客室乗務員やホテルの従業員など、自粛措置によって仕事が著しく減っている人々の協力を求める(もちろん対価は支払われる)。
最近の報道では、新型コロナウイルスには人工呼吸器が有効でない場合が多く、むしろうつぶせ状態などの身体の姿勢などが重要という議論が提起されている[20, 21]。このように、高度な機械を使わない対処法については速やかな情報入手を行い、担当医師に伝え、適宜適用してもらうことにする。
新型コロナウイルスのワクチンが開発された場合には、医療関係者に次いで、高齢者は優先的にワクチンを接種できることにする。これによって高齢者の行動自粛は解除される。また、確実なエビデンスはないものの、BCGワクチンの接種によって新型コロナウイルスの発症が予防されるという指摘があり、BCGワクチンが高齢者の肺炎を減らすという報告[22]もあることから、今のうちから増産し、他国での臨床試験の結果次第では、高齢者に接種することとする。なお、可能であれば、わが国でも臨床試験(ランダム化比較試験)を実施し、高齢者へのBCG接種が新型コロナウイルスの重症化や肺炎の発生を本当に防ぐかどうかを明らかにしておくことが得策である。
(2)非高齢者トラック
後期高齢者以外の人々は、原則として、日常生活においては人と人との接触を避けることは強く求められない。ただし、感染速度が早まり過ぎて「医療崩壊」が起きる可能性が高い場合には対人接触を減らすことが求められる。また、年齢が上がるにつれて重症化リスクは高まるので、中高年(特に前期高齢者)は人と人との接触を極力避けることが望まれる。
後期高齢者以外の人々に新型コロナウイルスの感染が疑われるような症状が発生した場合には、症状の重さに応じて、自宅待機か、搬送先はホテル(またはそれに類似する病院に代用される建物)または一般病棟になる。症状が重い場合には救急病棟やICUに行くことが許可される。救急病棟やICUが足りない場合には事前に定められたルールによってトリアージが行われる。
上述のとおり、新型コロナウイルスのワクチンが開発された場合、非後期高齢者のワクチンの接種は後期高齢者の後である(ただし、医療関係者や必須サービスの提供者は別である)。
3.プランCに伴って対応すべき課題
(1)新型コロナウイルスかどうかの判断
プランCは、医療崩壊が危惧された時点で政策的に採用されるプランであり、従って、プランCが採択された後は、前述のとおり、後期高齢者は新型コロナウイルスの感染が疑われるような症状が発生した場合には、症状に関わらず救急病棟やICUに行くことはない。この場合の問題として、新型コロナウイルスに感染しているかどうかの診断をどうするかということがある。感染の蔓延時には、医療現場に大規模なPCR検査を行う余裕がなくなることが想定され、PCR検査が正確でない場合(偽陽性・偽陰性が発生する場合)も多いので、PCR検査は用いず、症状だけで判断する。この場合、新型コロナウイルスでない高齢の肺炎患者などが高齢者トラックに含まれる可能性が出てくるが、このプランCが採用される時点においては肺炎治療のための人工呼吸器等を全ての患者に提供が困難な状況に至っていることに鑑み、非後期高齢者に優先的に提供することとする。
(2)医療キャパシティの増大
プランCではICUや人工呼吸器への需要は大きく減るが、それでも現在の医療キャパシティでは対応できない場合が想定される。諸外国で行われているように、引退した医師や医学生の活用、事態が逼迫していない地域からの医師の派遣、診療分野を超えた協力など、医療キャパシティを拡大するためにあらゆる取り組みが行われる必要がある。
(3)感染リスク低減のための行動変容と行政による社会生活抑制とその補助政策
プランCでは、一定の社会活動を許容するものであるが、上述のように、社会活動に伴う「感染機会」を極力減少させる手洗い、会食中の近接会話の自粛などの個人的な行動変容を誘発するリスクコミュニケーションを徹底すると同時に、感染リスクが高い業態の店舗の営業自粛を行政政策として同時展開することで、医療需要を大きく低減させ、医療キャパシティを上回るリスクを最小化することが可能となる。なお、営業自粛を行政的に要請する場合は、休業補償が必須である。同時に、可能な限り営業が継続できるように換気の徹底や接客業におけるアクリル板の導入の奨励と補助などを実施することで、さらに感染リスクを低減させ、医療需要をさらに低減させることが可能となると期待できる。
(4)訴訟対応
プランCに限らず、新型コロナウイルス対応においては、最も助かる可能性が高い人々や余命が最も長い患者を優先する必要が生じ得るが[23]、その際には高齢者に対して延命のために全力を尽くさなかったと思われるような事態が発生し、訴訟になる可能性があり、また、訴訟への懸念が現場の医師の適切な判断を阻害することが懸念される。これを防ぐため、その時点の状況に照らして適切な行動がとられる限りは、刑事・民事のいずれの訴訟も医療機関に対して行えないよう措置することが必要になる。例えば、非高齢者トラックでも、一定期間の人工呼吸器で効果がなく、他に必要とする人がいる場合には、前者に対する人工呼吸器の利用をやめる場合がでてくるが[23]、こういう場合に訴訟にならないようにする事前対応が必要になる。



